Auf Bundeslandebene fehlt jegliche „Krankheitseinsicht“; die ist aber nötig, will man therapieren!
„Es ist nicht eine Frage, ob wir uns das leisten wollen, sondern es ist klar, dass wir uns das leisten müssen. Die Bevölkerung hat den Anspruch auf eine optimale Versorgung. Wir lassen uns da von Theoretikern, Experten oder Rechnungshofbeamten, die von der Praxis keine Ahnung haben, nichts vorschreiben.“
Das war die Antwort von LH Erwin Pröll auf die Frage, ob denn die 27 Spitäler in NÖ weiter bestehen werden. Nun, da fällt mir ein Witz ein: Was ist der Unterschied zwischen dem lieben Gott und einem Landeshauptmann? – Der liebe Gott weiß, dass er kein Landeshauptmann ist!
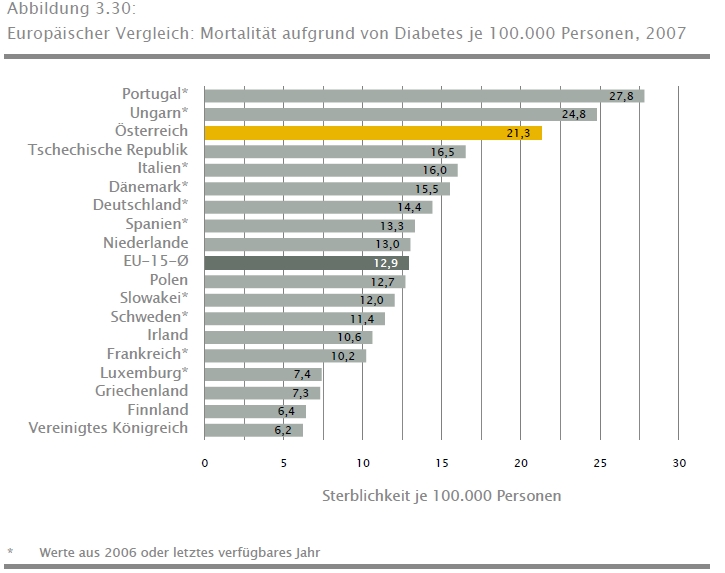
Jedenfalls ist klar, dass die Definition der optimalen Versorgung Hoheitsakt der landesfürstlichen Verwaltung ist! Es dürfte wenig Einsicht geben, in das Problem, dass wir zu viele Spitäler und Betten haben, dass unser System schlicht spitalslastig (XLS-Tabelle des OECD Originallink! ) (wo vor allem stationär statt tagesklinisch (XLS-Tabelle des OECD Originallink!) gearbeitet wird) ist, und die Ressourcen, die unnötigerweise dorthin fließen, dann woanders fehlen – gilt natürlich nur dann, wenn man noch genug Realitätssinn hat, nicht von unendliche Ressourcen auszugehen (Allokationsproblem).
In Kärnten wiederum herrscht Freude darüber, dass das LKH Wolfsberg seine Unfallchirurgie und Geburtshilfe behält . Ein Spital mit 68.000 Einwohnern im Einzugsgebiet dürfte nach den Bundesplanungsvorgaben (festgelegt im Österreichischen Strukturplan Gesundheit ÖSG, seit 2005 gesetzlich verbindlich, aber was sind schon Gesetze hierzulande, wo wir doch Fürsten haben) weder eine Unfallchirurgie noch eine Geburtshilfe haben.
Für eine Gynäkologie, die ja eine Mindestgröße (Mindestbettenzahl) nicht unterschreiten darf, sollte das Einzugsgebiet mindestens 110.000, für eine ‚Unfallchirurgie 90.000 Einwohner betragen. Nur dann ist realistisch anzunehmen, dass die dort aufgestellten Betten (für österreichische Verhältnisse, international wären es noch immer zuviele) sinnvoll genützt werden. Ist das Einzugsgebiet kleiner, werden die Betten sicher auch genützt, aber halt nicht sinnvoll – dann liegt möglichst jeder drinnen, egal ob nötig oder nicht. Und mit welcher Folge? Nun, es muss ja einen Grund geben, warum wir, pro Kopf gerechnet die meisten Krankenhausaufnahme der Welt haben.
(der rote nach oben ausschlagende Strich ist Österreich!).
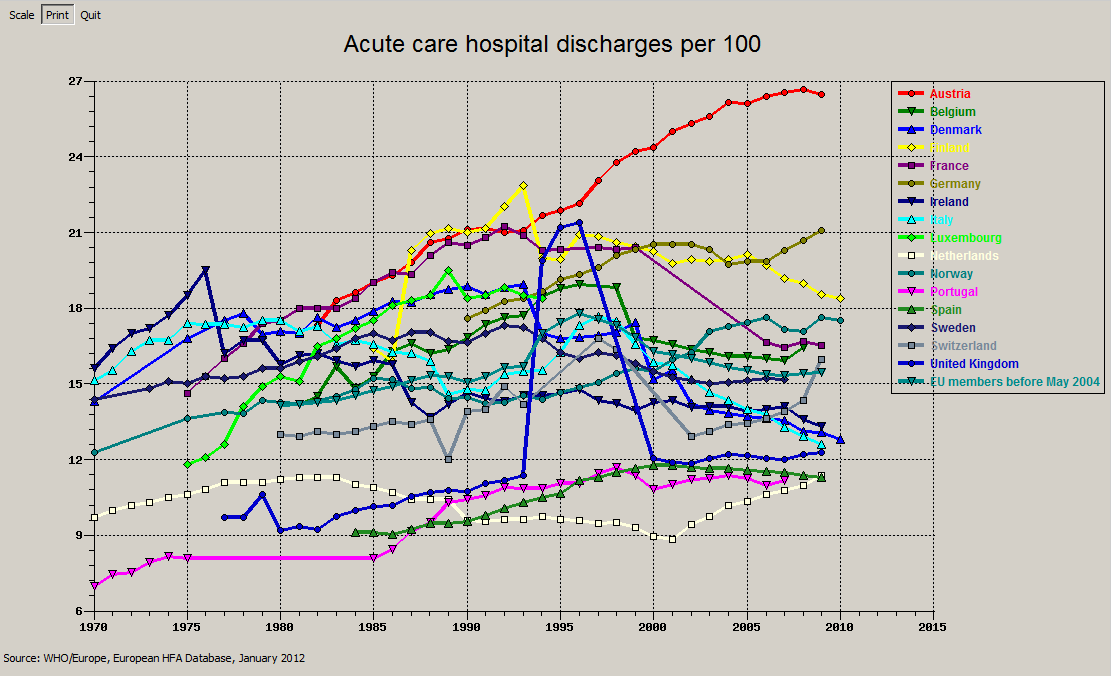
Also auch hier wenig Verständnis dafür, dass auf Bundesebene Vorgaben gemacht werden, die auf Landesebene eingehalten werden sollen.
Tagespopulistisch ist nicht zu erwarten, dass die Länder reformfreudig und vernünftig werden –dass sie polemisch bleiben, ist wohl eher zu erwarten.
Aber auch die Zahlen im Stabilitätspakt deuten nicht darauf hin, dass sich was ändern soll.
Den Ländern wird erlaubt, weiter Schulden zu machen, geringer als bisher, aber doch. Zudem werden Mehreinnahmen durch die Erhöhung diverser Steuern in Aussicht gestellt: gesamt etwa 2,3 Mrd.€. Das deswegen, weil der Finanzausgleich und damit die Aufteilung der Steuereinnahmen in der jetzigen Form beibehalten wird. Damit das so bleibt, versprechen die Länder etwa 2,9 Mrd.€, drei Viertel davon in den Spitälern, zu sparen.
Doch wie geht das Sparen vor sich? Wird hier wirklich gespart? Nein, dass läuft ganz anders – und zwar ungefähr so (die jetzt dargestellte Milchmädchenrechnung ist ziemlich ungenau, weil ja auch die Angaben der Politik sehr ungenau sind):
Das Zauberwort ist „Deckelung der Spitalskostensteigerung“
Zuerst wird angenommen, die Spitalskosten steigen ohne Reform um 4,5% jährlich. Dieser Wert soll angeblich der langjährige Schnitt sein, oder so was! Wirklich transparent dargestellt ist es nicht, wohl eher politisch einfach festgelegt Jedenfalls nachrechenbar ist der Wert nicht. Jetzt versprechen die Länder, dass die Spitalskosten nicht über 3,5% steigen werden (eine Bindung der Kostensteigerung an das Wirtschaftswachstum erfolgt nicht, sondern wird uns nur erzählt, wie so vieles erzählt wird). Rechnet man jetzt aus, was die Spitäler bis 2016 in Summe mehr kosten, wenn die Kosten um 4,5% steigen, dann kommt etwa 11,2 Mrd.€ heraus. Nimmt man aber die 3,5%, dann beträgt diese Summe „nur“ 8,6 Mrd.€. Es entsteht also eine Differenz von 2,6 Mrd.€. Und die, so versprechen die Länder, werden sie einsparen! (offiziell meinen die Länder, sie wollen nur 2,1 Mrd.€ einsparen, woher die 500 Mio.€ Differenz zu meiner Milchmädchenrechnung kommen? Ich weiß es nicht! Vielleicht sind die als „wir sind super und über Plan“-Meldungen, analog den Kassen – eingeplant! Andererseits sollte man 500 Mio.€ auch nicht so genau nehmen, bei einem Volumen von fast 90 Mrd.€, die uns die Spitäler in dem Zeitraum gekostet haben werden)
Ein nettes Versprechen also, vor allem aber ein sehr leichtes! Ein kleiner Blick in die Vergangenheit zeigt, dass die Spitalskostensteigerung seit 2009 in etwa bei 3,5% liegt. Folglich, müssen die Länder nur versprechen, dass das so bleibt. Und weil es ohnehin keine Sanktionen geben wird, wenn die Kosten stärker steigen, ist so ein Versprechen gleich noch leichter gemacht.
Dass man so ein Versprechen überhaupt abgeben muss (manche Länder mögen das wohl sogar als Demütigung, gar als Majestätsbeleidigung empfinden), hat weniger mit der Macht des Bundes zu tun, als mit der EU. Die wird sich nämlich die Zahlen genau anschauen, und für die muss es plausibel klingen, das Versprechen!
Ob es eingehalten wird, das steht dann auf einem anderen Blatt. Und dass sich die Länder nicht wirklich anstrengen wollen, auch wenn sie behaupten, vor ihnen liege harte Arbeit, zeigt ja schon die Tatsache, dass alle Länder fest behaupten, sie hätten schon alle Anstrengungen unternommen, um die Kostensteigerung im Zaum zu halten – heißt übersetzt: alles erledigt, Reform umgesetzt, Stabilitätspakt erfüllt! Jetzt muss der Bund unsere Forderungen erfüllen – und die sind heftig, s. Seite 9 letzter Absatz – der Rest der ländlichen Reformvorschläge sind nur Schaumschläge zum ablenken!
Vernunftbegabte Menschen sollten Länderversprechen ohnehin nicht ernst nehmen. Obwohl die Länder 2005 erstmals und dann im vorgezogenen Finanzausgleich 2008 noch einmal ganz fest versprachen zu sparen, haben sie es nicht getan. Denn als der Rechnungshof das Versprechen in drei Ländern kontrollieren wollte, sah das so aus: Salzburg lag 2010 bei den Spitälern um 17% über dem versprochenen Zielwert, die Kosten stiegen von 2005 bis 2010 von 242 auf fast 340 Mio. €. In Wien kletterten die Kosten von 1,1 auf 1,6 Mrd.€, und 30% darüber. Und die Steiermark hat Ausgaben von 545 Mio.€ einfach nicht gemeldet, um sich der Kontrolle gleich zu entziehen.
Gut, also ich gehe mal davon aus, dass die Länder weiter spitalszentriert denken und eine integrierte Versorgung nicht wie üblich rund um den Hausarzt, sondern rund um ein Spital denken. Und ich gehe weiter davon aus, dass sie durch keine Macht und schon gar nicht Vernunft von diesem Weg abzubringen sind.
Wird es trotzdem die versprochene Spitals/Gesundheitsreform geben?
Auch wenn die Länder es nicht hören wollen, alle Experten, zuletzt sogar die Industriellenvereinigung, deren Mitglieder ja sicher nicht schlecht an diesen Spitälern verdienen, sagen, wir haben zu viele Spitäler und daher zu viele Spitalsaufnahmen, was in weiterer Folge zu einer Unterfinanzierung der niedergelassenen Ärzte führt. Eine Reform muss bei den Spitälern ansetzen! Wir müssen Spitäler redimensionieren, in dem wir schauen, dass die Patienten vom Spital weg, zu den niedergelassenen Ärzten gelenkt werden. Aber wie?
Die Kassen werden bis 2016 grosso modo gleich viel Geld haben wie heute! Vielleicht ein bisschen mehr, weil es jetzt die Solidaritätsabgabe für Reiche gibt, vielleicht ein bisschen weniger, weil dafür andere Dinge wegfallen, z.b. die überbezahlte Mehrwertsteuerrückerstattung (s. auch Uraltartikel). Wie dem auch sei, ein Ausbau des Kassenbereichs durch die Kassen ist wohl nicht möglich! Außer, es käme Geld von den Ländern! Also Umlagerung der Leistung vom Spital zu den niedergelassenen Kassenärzten (die dann zahlenmäßig auch steigen müssten;(seit wenigstens 15 Jahren sinkt die Zahl der Stellen sogar leicht !!), bei gleichzeitiger Umschichtung von Geld von den Länder zu den Kassen – „Geld folgt Leistung“!
Es ist eigentlich denkunmöglich, dass es jemals dazu kommt, dass Bundesländer auf Geld verzichten – und schon gar nicht, dass die es den Kassen „schenken“. Und weil die Kassen auch nichts hergeben wollen und beide auf Verfassungsrechte pochen können, braucht es einen, dem Volk präsentierbaren, Kompromiss. Und da kommen sie daher, die „fiktiven Budgets“ der Gesundheitsplattformen. Sie sind der letzte Schritt der österreichschen Diskussion von der „Finanzierung aus einer Hand“ hin zu „es darf sich nichts ändern“!
Mit solchen Budgets gibt es bereits Erfahrungen. Als mit der Gesundheitsreform 2005 Reformpoolprojekte eingeführt wurden, gab es die Verpflichtung, für jedes Projekt solche Budgets zu rechnen. NÖ hat einst 800.000€ für die Entwicklung eines eigenen EDV-Tools (Reformpoolmanager) bezahlt, damit solche Budget errechnet werden können. In Betreib ist der Reformpool-Manager nie gegangen, weil keiner der involvierten Partner bereit war, seine Daten einzuspielen und damit der anderen Seite zu offenbaren. Schließlich leben sie doch alle in der Intransparenz! Und weil es eben nicht geschafft wurde, Datentransparenz herzustellen, wurden Reformpoolprojekte per Hand gerechnet.
Eines davon habe ich (allerdings unter Pseudonym) rechnen dürfen – wobei das eben mit rechnen nur sehr wenig zu tun hatte, mit Diplomatie eher – denn keine Seite (Land und SV) wollte die Wahrheit wissen, und die Rechnungen duften nur das ergeben, was die beiden langwierig ausverhandelt haben (btw. Ich hab die Rechnungen sechs mal gemacht, weil jedes Mal „neue“ Daten die „alten, falschen“ ersetzen mussten, bis die Kassen ihren Teil der Berechnung überhaupt selbst geschrieben haben. Es dauerte 6 Monate, bis eine Einigung erzielt wurde! Der wissenschaftlich fundierte Bericht wurde nie publiziert – bis jetzt)
Wie dem auch sei, mir ist kein Reformpoolprojekt bekannt, dass es geschafft hätte, Konsens zwischen allen 21 Krankenkassen und den Bundesländern herzustellen um die Rechnungen ernsthaft zu machen und das Prinzip „Geld folgt Leistung“ umzusetzen. Im Gegenteil, je näher das Ende eines Projekts kam, desto klarer war, dass kein Interesse an Änderungen bestand. Deswegen hat es auch kein einziges Reformpoolprojekt geschafft, flächendeckend ausgerollt und in die Regelfinanzierung übernommen zu werden (sieht man von jenen ab, die eine Sonderfinanzierung erhalten haben)
Tja, und so wie es aussieht, soll die Idee der „fiktiven Budgets“ nun die Gesundheitsreform bringen. Es soll also jetzt auf Bundeländerebene eine flächendeckende, allumfassende fiktive Rechnung gemacht werden, damit man erkennen kann, wer von welcher Maßnahme oder Planung wie profitiert, um dann eine Finanzierung aus einer Hand simulieren zu können. Was also für lächerliche Kleinigkeiten schon nicht funktioniert hat, soll jetzt im Grossen funktionieren? Nie!
Aber ich bin sicher, die Reform wird, wie eh und jeh, medial groß kommen und bestens verkauft werden. Realiter aber, wurde so eine Gesundheitsreform erfolgreich ausgesessen wieder einmal !