Mit 300 PVEs sollten 2,5 bis 3 millionen Österreicher versorgt werden. Das verkündete Andreas Huss in der Pressestunde vom 27.10. 2024.
Wenn solche Zahlen genannt werden, ist es schwer diese einzuordnen, und damit Zeit ein paar versorgungswissenschaftlich Daten einzubringen.
Weiterlesen: Die PVE-GigantenBeginnen wir mit Überlegungen zum Einzugsgebiet. Das ergibt sich durch schlichte Division und beträgt daher zwischen 8.000 und 10.000 Einwohnern.
Einzugsgebiete in Einwohner anzugeben ist eigentlich keine moderne Herangehensweise, aber es ist aktuell die einzige, die wir haben. In Ländern mit gutem Primary Health Care, gibt es Einschreibeverfahren und Listen. Hier wird die Listengröße pro Vollzeit-Hausarzt vorgegeben – und zwar i.d.R. als Maximalwert. Wir haben keine Listen, daher eben Einzugsgebiete mit den Maßzahlen Einwohner und seit 2024 (ÖSG_2023_-_Textband,_Stand_15.12.2023; 2.2 Planungsgrundlagen und Richtwerte; S 36 ) auch Erreichbarkeit; erstere muss 2.000 überschreiten zweitere soll 10 Minuten im Straßen-Individualverkehr unterschreiten,.
Eingehalten werde diese „Empfehlungen“ eher nicht, wie die Verteilung zeigt. Im Durchschnitt gibt es pro 2.250 EW einen Kassen-AM, die Schwankung reicht von 1.700 im Burgenland zu 2.700 in Wien und regional sogar von 1.600 bis 3.000 EW. All das kann man aus den verschiedenen ÖSG-Tabellen (mühsam) ausrechnen.
Nun, bezogen auf die PVE-Aussage ist es also nicht klar, wieviele Hausärzte hier pro PVE angesetzt werden. Den Vorgaben entsprechend, dürften nicht mehr als 4 bis 5, dem Durchschnitt entsprechend 3,6 bis 4,4 Stellen dort bestehen. Das ist sehr verwunderlich. Denn, bis dato galt, dass sich mindestens 3 Kassen-Hausärzte finden müssen, um ein PVE zu gründen. Weil das nicht so funktioniert hat, dürfen hinkünftig auch 2 ein PVE gründen. Dass es also in den angedachten plötzlich 4+ geben soll, ist jedenfalls nicht einfach nachzuvollziehen.
Wieviele Ärzte aktuell in den bestehenden PVEs tätig sind, weiß vermutlich niemand, weil über Vertretungsregeln und Turnusärzte die Zahl der Vollzeithausärzte pro Einrichtung vermutlich stark verzerrt ist, und genaueres niemand wissen will.
Wichtiger als die Listengröße, oder das theoretische Einzugsgebiet ist in der Literatur jedoch die Panelgröße. Das ist im Grunde die Zahl der behandelten Individuen, die aus dem Einzugsgebiet oder der Liste entstanden sind – unabhängig der Zahl der Kontakte. Die Panelgröße zeigt also, wieviel Patienten ein Hausarzt pro Jahr behandelt oder behandeln soll. Die Zahl wird international diskutiert, und wird irgendwo zwischen 1.200 und 1.900 liegen. Hintergrund der Diskussion ist die Inhomogenität bezüglich Morbidität und Sozioökomie in den Listen, bzw. Einzugsgebieten. Wo Menschen kränker sind, muss das Panel kleiner werden, wo sie gesünder sind kann es größer werden. Um dafür sinnvolle Berechnungsmethoden zu entwickeln werden verschieden Bewertungskriterien erprobt.
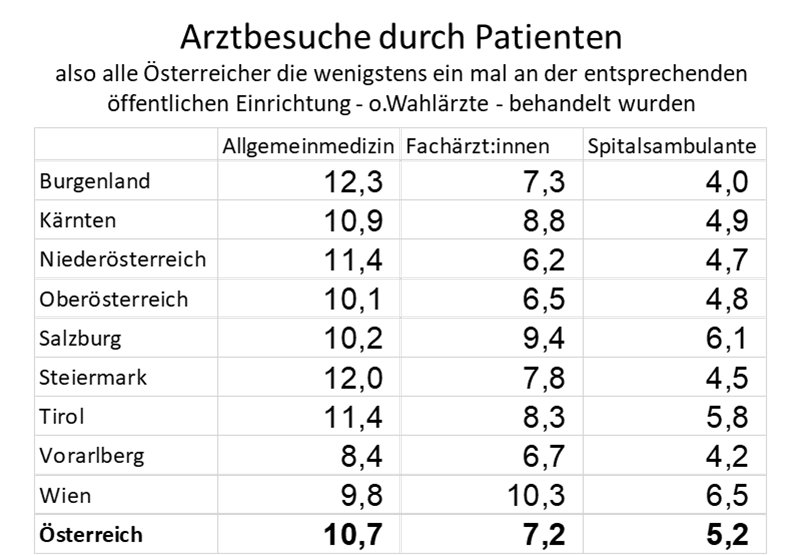
In Österreich gehen etwa 80% der Einwohner wenigstens einmal zum Hausarzt (Bundeszielsteuerungsvertrag S.49), womit das Panel im Durchschnitt 1.800 beträgt (80% von 2.250). Im Burgenland ist zwar der Anteil der Menschen der einen Hausarzt aufsucht höher, die Panelgröße aber wegen der hohen Hausarztdichte nur 1.450. Anders in Wien, dort beträgt die Panelgröße 2.160, ist also 50% größer. Demnach müssten, wenn hinter diesen Zahlen Planung steckte, Wiener deutlich gesünder sein als Burgenländer. Anderenfalls ist es eben Willkür. Anhand der Zahlen sieht man aber bereits das wir eher an der oberen Grenze der Empfehlungen agieren, oder dieses sogar überschreiten.
Damit eine Panelgröße zwischen 1.200 und 1.900 qualitativ gut abgearbeitet werden kann, geht man von 3 bis 4 Arztkontakten pro Patienten und Jahr aus.
Gerechnet wird da aber von der anderen Seite – und zwar vom Arzt weg. Pro Arbeitstag und Vollzeithausarzt sollten zwischen 20 und 25 Patientenkontakte stattfinden. Denn die besten Ergebnisse werden erzielt, wenn der Kontakt zwischen 10 und 15 Minuten dauert, und der Arzt nicht länger als 50 Stunden pro Woche arbeitet. Die Hälfte der Arbeitszeit wird durch Administration, Fortbildung etc. verbraucht, die andere durch direkten Patientenkontakt. Werden mehr als 25 Stunden mit direktem Patientenkontakt pro Woche verbracht, werden beide Seiten, also sowohl Arzt als auch Patient, unzufrieden und damit sinkt die Qualität. Sinkt die Qualität, werden Patienten häufiger zu Fachärzten überwiesen, die Compliance bei chronisch Kranken sinkt und erzeugt Folgeprobleme, wie etwa vermeidbare Krankhausaufenthalte, etc. Das ist alles sehr gut untersucht.
Und hier kommt dann „unser“ Modell ins Spiel.
Pro Patient hatten wir 2021 (so kann man aus dem Bundeszielsteuerungsvertrag errechnen) im Schnitt 11 Hausarztkontakt pro Jahr. Im Burgenland waren es 12,5. Und weil dort die Panelgröße 1450 beträgt, hat ein Hausarzt jährlich 18.000 Patientenkontakte. Auf 250 Arbeitstage runtergebrochen sind das 72 täglich. Also das dreifache von dem was als Obergrenze empfohlen ist. Wien liegt mit 10 Arztkontakten pro Patienten deutlich niedriger. Aber bei einer Panelgröße von 2.160 steigt die Zahl der jährlichen Patientenkontakte auf 21.100 oder 85 Patienten pro Tag. Mit dem Patientenbedarf hat das alles nichts zu tun
Entsprechend der internationalen Studienlage müssten wir bei solchen Zahlen erwarten, dass es eben zu einer erhöhten Inanspruchnahme der Sekundärversorgungsstufe, sprich ambulante fachärztliche Versorgung, und in weiterer Folge eine hohe Hospitalisierungsrate kommt. 52 mio Kassen-Facharztbesuche ,18 mio in der Spitalsambulanz, und die höchste Krankenhaushäufigkeit Europas beweisen das. Und um in Wien zu bleiben – dort sind die Facharztkontakte häufiger als die Hausarztkontakte – ein absolutes und weltweites Unikum, vermute ich.
Wenn also von 300 PVEs für 2,5 bis 3 mio Einwohner gesprochen wird, die zur Stärkung des niedergelassenen Bereichs und der Entlastung der Ambulanzen dienen sollen, dann wäre es sehr spannend, ob diese PVEs auf einen für diese Ziele vernünftigen Workload kommen – also irgendwo bei 20 bis 25 Patientenkontakte pro Arzt und Arbeitstag. Dann allerdings sind nach aktuellem Stand entweder 50 Arztkontakte pro Tag durch andere Berufsgruppen zu ersetzen (was mit unserem Arztvorbehalt kaum denkbar ist) oder aber ein PVE, braucht 15 Ärzte – und das wären eben echte PHC-Giganten