(Lesezeit 30 min)
Inhaltsverzeichnis
1. Geriatrische Rehabilitation – Akutversorgung – Tertiärprävention
2. Das geriatrische Assessment – Diagnostik und Screening
3. Wirksamkeit der geriatrischen Rehabilitation
4. IST-situation
5. Mögliche politische Intention
Geriatrische Rehabilitation – Akutversorgung – Tertiärprävention
Rehabilitation und Akutversorgung
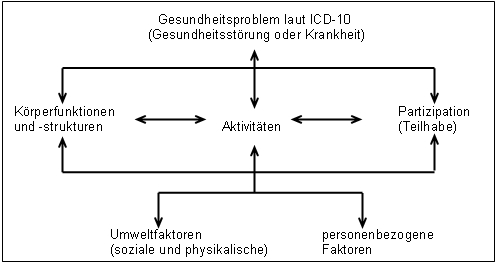
Rehabilitation unterscheidet sich von der Kuration (Akut-Versorgung) wesentlich dadurch, dass in der Rehabilitation das sogenannte Bio-Psycho-Soziale Krankheitsmodell (nach WHO) als Basis der Therapie betrachtet wird, während die Akut-Versorgung fast ausschließlich einem biologischen Krankheitsmodell folgt.
Das Bio-Psycho-Soziale Modell bewertet eine Krankheit nicht nach den rein biologischen Auswirkungen, sondern bezieht die Auswirkungen auf die Psyche und auf das soziale Verhalten mit ein und verwendet auch die psychischen und sozialen Kontextfaktoren, um die Auswirkungen einer Krankheit so gering wie möglich zu halten.
Das bio-psycho-soziale Modell der International Classification of Functioning, Disability and Health/internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit (ICF)
Nehmen wir zwei Kunstmaler an, die beide wegen Arthrose der Finger den Pinsel nicht mehr halten können. Der eine verfällt in eine Depression, isoliert sich zunehmend und begeht am Ende Selbstmord. Der andere bindet sich den Pinsel an die Hand und lernt mit seiner Einschränkung, die er nur als gering empfindet, weiterzuleben. Obwohl beide biologisch „gleich“ krank sind, sind die Auswirkungen der Krankheit diametral.
Weiters unterscheidet sich die Rehabilitation von der Kuration oft dadurch, dass sie nicht versucht eine „Restitutio ad integrum“, also eine Heilung ohne Folgen, sondern eine „Restitutio ad optimum“, also das best Mögliche, zu erzielen.
Vor allem bei alten und mulitmorbiden Menschen ist eine „Restitutio ad integrum“ nicht möglich und sollte daher auch nicht angestrebt werden. Geriatrische Medizin priorisiert stets so, dass nicht danach getrachtet wird, Patienten um jeden Preis zu heilen, sondern stellt die Lebensqualität VOR Lebensverlängerung. Dieser Grundsatz gilt noch viel mehr für die geriatrische Rehabilitation. Oft kommt es dabei jedoch dazu, dass auch das Leben verlängert wird, da die Auswirkungen der Krankheit aus somatopsychischer und psychosozialer Sicht gelindert werden.
In der geriatrischen Rehabilitation stehen die Kontextfaktoren (also der psychologische und soziale Anteil einer Krankheit) oft stärker im Vordergrund als die Krankheit(en), weswegen sich die geriatrische Rehabilitation interdisziplinär entwickelt hat (also keine Indikationsspezifische Rehabilitation, wie z.B. NEURO-Reahbilitation).
Auch wenn es oft eine akute Erkrankung ist, die als „Auslöser“ identifiziert werden kann, sind sehr alte Menschen in der Regel multimorbid. Geriatrische Patienten sind durch die Wirkungen und Wechselwirkungen multipler Erkrankungen (und Behinderungen) in ihrer Selbstständigkeit und Fähigkeit zur Alltagsbewältigung eingeschränkt oder bedroht. Geriatrische Patienten sind im Verlauf einer akuten Erkrankung besonders gefährdet, funktionelle Fähigkeiten zu verlieren und pflegebedürftig zu werden.
Auslösende Krankheiten treten oft als „Life Event“ auf – unabhängig der objektiven schwere der Erkrankung, werden geriatrische Patienten dann „aus der Bahn“ geworfen. Wichtiger als die Behandlung der Akuterkrankung ist dann, die Psyche des Patienten zu stabilisieren und ihn rasch in sein soziales Umfeld zurückführen zu können.
Erste Station im Laufe einer Patientenkarriere eines rehabedürftigen geriatrischen Patienten ist oft das Akutspital. Akutspitäler stellen die komplexeste Stufe der Akut-Versorgung dar und sind in ihrer Kultur auf ein biologisches Krankheitsmodell und dem Streben nach Kuration – also der Restitutio ad Integrum – ausgerichtet. Geriatrische Patienten sind daher in Akutspitälern grundsätzlich schlecht versorgt, werden aber gut behandelt[i].
Nirgends lässt sich der Unterschied zwischen Versorgung und Behandlung besser darstellen, als an geriatrischen Patienten. Sieht man von den „wirklich dringend“ akut zu behandelnden Krankheiten (z.B. ein Herzinfarkt) ab, ist der Grund für Spitalsaufnahmen geriatrischer Menschen in der Regel nötig, weil somatische oder psychische Multimorbidität, eine stationäre Akutbehandlung erforderlich erscheinen lassen.
Sehr oft, in Österreich, bei mindestens 470.000 oder 35% aller Spitalsaufnahmen von Patienten über 65, mit einer Belagsdauer von weit über 4 Millionen Spitalstagen (das sind mehr als 25% aller Spitalstage) sind die Gründe jedoch deutlich weniger akut und/oder bedürfen eigentlich keiner höchstspezialisierten stationären Versorgung in einem Akut-Spital – Rücken- oder Gelenksschmerzen, Dehydrierung, Kreislaufschwäche, kleine Verletzungen etc.
Vielmehr jedoch besteht der Bedarf an funktionsfördernden, funktionserhaltenden und/oder reintegrierenden Maßnahmen, um Einschränkung oder Bedrohung der Selbstständigkeit durch den Verlust funktioneller und gegebenenfalls kognitiver Fähigkeiten oder durch psychische Probleme im Rahmen einer Erkrankung hintanzuhalten Für solche Maßnahmen sind Akut-Spitäler nur eingeschränkt ausgerüstet, da diese Maßnahmen eine ganz andere Personalausstattung erfordern – hier spielen vor allem speziell geschulte Pflegekräfte und Therapeuten eine wichtige Rolle.
Aber auch der deutlich erhöhte aber notwendige Zeitaufwand bei der Betreuung geriatrischer Patenten, deren Krankheitsverlauf und die Phase der Genesung zudem verlängert sind, spielt eine Rolle. Ein wichtiger Faktor bei der Behandlung geriatrischer Patienten ist die Ermöglichung einer ausreichenden Zeitspanne für ihre Wiederherstellung, die in Akut-Spitälern nicht zur Verfügung gestellt werden kann. In Akut-Spitälern wird in der Regel darauf geachtet, Patienten so schnell wie möglich zu behandeln (was aus Gründen der Infektionsgefahr in Spitäler auch gut ist)
Vor allem im Pflegebereich wird in Akut-Spitälern der Patienten möglichst „bedient“: man bringt ihm das Essen ans Bett, man füttert Ihn (oder aber achtet zu wenig darauf, ob der Patient ausreichend isst und trinkt), man wäscht ihn etc .Diese Art der Vollversorgung führt erstens dazu, dass nicht, oder nur unzureichend erkannt wird, welche Funktionseinschränkungen bereits vorliegen, andererseits werden etwaige Potentiale nicht gefördert.
Stehen im Spital pro Patient und Tage durchschnittlich 4 Stunde pflegerische und 1,5 Stunden ärztliche Arbeitszeit zur Verfügung, wobei hier wohl geriatrische Patienten überdurchschnittlich viel erhalten werden, werden die Patienten nach dem stationären Aufenthalt im überwiegenden Fall in eine relative Unterversorgung entlassen – vor allem dann, wenn der Patient VOR Aufnahme im Spital (noch) nicht in einer hohen Pflegestufe eingeordnet war.
Damit entsteht die Situation, dass man davon ausgehen kann, dass die auslösende Erkrankung sehr gut behandelt wird, aber die Versorgung der Patienten, die eben nicht nur die Grunderkrankung betrachtet, sondern auch die Gesamtsituation des Patienten, seine Motivation und Ressourcen bedenkt, schlecht ist – der geriatrische Patient also NICHT zur richtigen Zeit an der richtigen Stelle behandelt wird.
Mehr noch, da sich Akut-Spitäler ausgesprochen schlecht als Einrichtungen der Tertiärprävention (s.“ Geriatrische Rehabilitation und Tertiärprävention“) eignen, selbst dann, wenn es keine generell fehlenden Präventionskultur wie in Österreich gibt, steht der Verdacht im Raum, dass Patienten sogar schlecht behandelt werden, weil ihnen eben Leistungen der Tertiärprävention quantitativ und/oder qualitativ vorenthalten werden.
Geriatrische Rehabilitation und Tertiärprävention
Tertiärprävention ist der Bereich, der die Lebensqualität einschränkenden Folgen einer chronisch gewordenen Krankheit verhindern will.
Als chronisch krank werden Menschen oft definiert, wenn sie an einer „unheilbaren“ Krankheit leiden. Altersbedingte degenerative Phänomene müssen dabei oft eine bestimmte „Schwelle“ übersteigen, um als krank zu gelten. Nur „alt“ sein ist nicht als chronische Erkrankung anzusehen.
Damit besteht jedoch das Problem, dass Präventionsmaßnahmen der Tertiärprävention bei alten Menschen oft „zu spät“ kommen – die kleinen, nicht als „krank“ festzuhaltenden „Weh-Wehchen“ mit 65 werden erst recht große „Wehs“ mit 75 sein – dieses Abgrenzungsproblem besteht international, weswegen international abgestufte tertiärpräventive Strukturen errichtet werden.
Tertiärprävention umfasst auch die medizinische Rehabilitation von Patienten mit einer Behinderung (z. B. nach Amputationen) oder einer drohenden Behinderung durch eine chronische Grunderkrankung, also auch die Pflegeprävention bei alten und alternden Menschen. Letztere wird international als geriatrische Rehabilitation tituliert.
Tertiärpräventive Strukturen der geriatrischen Medizin beginnen bei der Versorgung über interdisziplinäre PHC-Teams, in denen die Pflege fest integriert ist, über ambulante Pflege, tagesklinische Pflege, Kurzzeitpflege (bei vorübergehender Verschlechterung des Gesundheitszustandes des Pflegebedürftigen oder zur Entlastung pflegender Angehöriger), bis zu den tagesklinischen und stationären Modellen der geriatrischen Rehabilitation, zu denen auch die Übergangspflege zu zählen wäre.
Tertiärpräventive Maßnahmen (NICHT mit geriatrischer Rehabilitation zu verwechseln, da diese Maßnahmen NICHT zwingend interdisziplinär und multidimensional erfolgen müssen) in der geriatrischen Medizin können eine Fülle unterschiedlicher Formen annehmen – je nachdem, wie stark Prävention im Gesundheitssystem verankert ist, und wie weit die Definition gefasst wird.
Weitgehend Einigkeit besteht, dass aktivierende Pflege sowohl im häuslichen Umfeld, als auch in Pflegeheimen als tertiärpräventive Maßnahmen zu gelten habe. „aktivierende Pflege“ ist ein sehr personalintensives Konzept. Bei der aktivierenden Pflege beaufsichtigt eine professionelle Pflegeperson die zu pflegende Person sozusagen „mit den Händen in den Hosentaschen“ und leitet sie bei den nötigen Verrichtungen an – das braucht Zeit.
Ob beispielsweise auch Heimhilfen unter Tertiärprävention fallen, wird unterschiedlich gehandhabt. Dort, wo man das Ziel verfolgt, alte Menschen möglichst lange selbständig in den eigenen vier Wänden „halten“ zu können, wie es der überwiegende Wunsch der Menschen ist, werden Heimhilfen ebenfalls tertiärpräventiv eingesetzt: z.B.: gemeinsam Einkaufen gehen, gemeinsam Kochen – eben die Aktivitäten des täglichen Lebens entsprechend zu unterstützen, um möglichst lange einen höheren Grad an Pflegebedürftigkeit zu verhindern und die Lebensqualität so lange wie möglich hoch zu halten.
Das geriatrische Assessment – Diagnostik und Screening
Die geriatrische Rehabilitation ist die komplexeste tertiärpräventive Maßnahme der geriatrischen Medizin.
Die Ziele der geriatrischen Rehabilitation sind der „normalen“ Rehabilitation ähnlich: Wiederherstellung und Erhaltung der Fähigkeit zur weitgehend selbstständigen Lebensführung, Vermeidung weiterer Funktionsverluste, Erhöhung von Lebensqualität, Reintegration in das gewohnte Umfeld. Wesentlicher Unterschied zur „normalen“ Rehabilitation ist, dass der Patient und nicht die Grunderkrankung (Rehabilitation nach Herzinfarkt, Neuro-Rehabilitation etc.) im Vordergrund stehen.
Der geriatrische Patient wird dabei im Wesentlichen folgendermaßen charakterisiert: Höheres, biologisches Lebensalter, Multimorbidität, unspezifische Symptome, verlängerter Krankheitsverlauf und verzögerte Genesung, veränderte Reaktion auf Medikamente, Instabilität (Sturzneigung), Immobilität, Inkontinenz, intellektueller Abbau und psychosoziale Symptome
Um zu erkennen, welche Abweichungen der Ist-Zustand vom Ziel-Zustand hat, wurde das „Geriatrische Assessment“ entwickelt. Dieses Assessment ist ein vielstündiger (manchmal mehrtägiger) multidimensionaler, interdisziplinärer Diagnose-Prozess, bestehend aus einem ganzen Bündel verschiedener Tests, die quantitativ und qualitativ feststellen können, welche Fähigkeiten in welchen Dimensionen vorhanden sind. Liegt die Analyse vor, kann ein multidimensionaler, interdisziplinärer Plan samt einer Langzeit-Strategie entworfen werden.
Entsprechend dem Bio-Psycho-Sozialen Modell sind, neben den Tests für die medizinische Diagnostik, Tests für das soziale und psychische Befinden anzuwenden. Ebenfalls zu untersuchen ist die Fähigkeit des Patienten mit den „Aktivitäten des täglichen Lebens“ zurechtzukommen. Dazu kommen Untersuchungen über die Wohnverhältnisse und den ökonomischen Status. Alle Informationen fließen in ein Gesamtbild zusammen.
Die Tests sind NICHT NUR Teil einer „Defizit“-Suche, SONDERN AUCH einer Suche nach vorhandenen Ressourcen, mit denen etwaige Defizite „dimensionenübergreifend“ kompensiert werden können – es besteht also ein gesundheitsfördernder Gedanke.
Um ein geriatrisches Assessment und in der Folge geriatrische Rehabilitation umsetzen zu können, ist ein interdisziplinäres Team aus Ärzten, Pflegepersonen, therapeutischem Personal (u. a. Physiotherapie, Ergotherapie, Logopädie), klinischen Psychologen und Sozialarbeitern nötig. Im Gegensatz zu tertiärpräventiven Maßnahmen, ist es in der geriatrischen Rehabilitation nötig, dass die unterschiedlichen Gesundheitsberufe eine gemeinsame Zielorientierung und eine aufeinander abgestimmte Arbeitsweise finden, die sich an den Ergebnissen des geriatrischen Assessment ausrichtet.
Es gibt die Diskussion, bei allen Patienten ab einem bestimmten Alter, die in einem Spital aufgenommen werden – aus welchem Grund auch immer – ein geriatrisches Assessment durchzuführen. Damit würde das geriatrische Assessment zu einem Screening-Instrument im Rahmen eines opportunistischen Screening-Programms
So ein Vorgehen ist nur dann sinnvoll, wenn in den Spitälern ausreichend personelle Ressourcen vorhanden sind, dieses Assessments durchzuführen, UND ausreichend Ressourcen (z.B. AG/R, RNS oder Übergangspflege: s. Versorgungsstrukturen) vorhanden sind, auf identifizierte Potentiale entsprechend zu reagieren.
In diesem Fall ist eben dass Assessment Teil einer umfassenden tertiärpräventiven Strategie, die NUR dann funktioniert, wenn es neben der hochkomplexen geriatrischen Rehabilitation auch abgestufte tertiärpräventive Angebote gibt. Dazu gehören ganz klar die Kurzzeitpflege und ambulante/tagesklinische Pflegemodelle. NICHT jeder geriatrische Patient benötigt eine geriatrische Rehabilitation, viele würden mit deutlich weniger intensiven Programmen auskommen – wenn es sie denn gibt.
Die Effizienz eines solchen Screening-Programms ist belegt.
Wirksamkeit der geriatrischen Rehabilitation
International wurden und werden eine Vielzahl unterschiedlicher Konzepte der stationären geriatrischen Rehabilitation probiert und umgesetzt. Teilweise sind sie als organisatorisch und räumlich abgetrennte Einheiten einem Akut-Spital zugeordnet, teilweise werden sie als geschlossene Einheiten in einem Rehabilitationszentrum geführt, teilweise sogar im Rahmen von Kurzzeit-Pflege-Konzepten in Pflegeheimen (Übergangspflege). Alle Konzepte eint das Einsetzen eines spezialisierten geriatrischen Teams, das auf Basis eines geriatrischen Assessments arbeitet (und, dass sie NIE in einem Akut-Spital lokalisiert sind)
Trotz mittlerweile mindestens 30 Jahren Erfahrung hat sich international noch kein „Best-Practice“ festmachen lassen.
Der Grund, warum es kein „Best-Practice“ gibt, hängt damit zusammen, dass Tertiärprävention unterschiedlich weit definiert und gelebt wird. die Versorgung pflegebedürftiger Menschen sehr inhomogen geregelt ist und die familiäre und soziale Unterstützung unterschiedlich ist.
Daher sind die am Ende wohl immer nur der „Kultur“ angepasste, regionale Modelle möglich.
Trotz des Fehlens eines eindeutigen Modells, zeigen die vielfachen Evaluierungen der letzten 20 Jahre, dass die Chance der Patienten wieder ein Leben zuhause aufnehmen zu können durch die geriatrische Rehabilitation steigt –also die Aufnahme in einem Pflegeheim hintangehalten werden kann, und die Lebensqualität steigt.
Dabei kommt es zu dem Phänomen, dass Patienten mit geringerer Funktionseinschränkung mehr profitieren als Patienten mit höhergradiger Einschränkung – das spricht dafür, (1) das geriatrische Assessment als Screening-Instrument einzusetzen, und (2) Patienten eher früher als später einzuschließen, also die Eintrittschwellen niedrig zu halten (z.B.: schon ab Pflegstufe 1 des österr. Pflegegeldsystems).
IST-situation
Rahmenbedingungen
Die Begriffe Tertiär-Prävention und geriatrische Rehabilitation kommen, wenn überhaupt nur als Schlagworte in der hiesigen Gesundheitspolitik vor, zumal wir schon nicht einmal Geriatrie als Sonderfach der Medizin ansehen. Es gibt erst seit kurzem (2011) überhaupt ein Additiv-Fach, davor konnte nur ein Fortbildungsdiplom in Geriatrie gemacht werden – damit ist Österreich einzigartig
Tertiärprävention ist gesetzlich nicht geregelt und daher auch weitgehend der öffentlichen Finanzierung entzogen – und muss privat bezahlt werden (z. B. Kuraufenthalte für alte Menschen, Kurzzeitpflegeplätze mit aktivierender Pflege in Pflegeheimen, funktionelle Therapeuten, die ohne ärztliche Anordnung Hausbesuche bei alten Menschen durchführen etc.) Die Sozialversicherungen versuchen, diesen Bereich den Krankenhäusern zu überlassen, die Krankenhäuser dem Sozialbereich, der Sozialbereich wiederum wälzt das Problem auf die Patienten ab, die so öfter zum Arzt gehen und so weiter und so fort.
Als Tertiärprävention wird in Österreich grosso modo nur die medizinische Rehabilitation unter der Devise „Rehabilitation vor Pensionierung“ (also Rehabilitation als arbeitskrafterhaltende Maßnahme, um Pensionierung zu vermeiden) verstanden, die in den Kompetenzbereich der Pensionsversichungerung fällt. Damit standen Pensionisten bis dato ohne Rechtsanspruch auf Rehabilitation da – wer nun für geriatrische Patienten (als geriatrische Patienten – also unspezifisch krank und mulitmorbid etc s. 11a), die ja allesamt Pensionisten sind, zuständig ist, bleibt nebulos.
Die Fragmentierung der Zuständigkeiten wurden mehrfach und über viele Jahre durch das ÖBIG (zuletzt im Rehabilitationsplan 2012) kritisiert:
„Es ist für Patienten und Mediziner nahezu nicht nachvollziehbar, ob und inwieweit im Zuge eines Erkrankungs-, Genesungs- und Rehabilitationsprozesses ein und derselbe Patient zum Teil deutlich verschiedene Rahmenbedingungen gegeben sind. So sind je nach Stadium eines Prozessverlaufes unterschiedliche Kompetenzen, unterschiedliche Financiers, unterschiedliche Leistungserbringer, unterschiedliche Methoden und Ziele beobachtbar, und die Abgrenzung untereinander ist – mit zum Teil gravierenden Konsequenzen in Bezug auf Finanzierung und Eigenverantwortung – aus Sicht der Patienten bzw. der Mediziner oft unverständlich. Zugleich muss gesehen werden, dass als Folge dieser Fragmentierung und der damit verbundenen unterschiedlichen Rahmenbedingungen und Verantwortungsszenarien diese Systeme nicht in wünschenswertem Maß miteinander vernetzt sind, weshalb insbesondere an den Nahtstellen der Versorgungssysteme Friktionen auftreten können. Diese Imponderabilien sind Ausdruck der budgetären Eigeninteressen (Gemeinden, Länder, Sozialversicherungen und Bund) ebenso wie der mangelnden und zum Teil kontraproduktiven Ausrichtung der den jeweiligen Segmenten und Aufgaben innewohnenden finanziellen Anreizsysteme. So sind die Spitalsbetreiber aufgrund des LKF-Systems derzeit dazu angehalten, möglichst rasch Patienten in den extramuralen Bereich, zumeist in den rehabilitativen Bereich, weiterzureichen. Sie verlagern damit Verantwortung und Kosten auf andere Systeme und optimieren ihre eigene Kostensituation. Damit wächst der Druck in den extramuralen Versorgungsbereichen der Vertragsärzte und in der Versorgung mit Heilbehelfen, Hilfsmitteln und Pflegebedarfsartikeln, es wächst der Druck auf Alten- und Pflegeheime und damit auf die Landes(sozial)budgets, es wächst der Druck auf die Rehabilitationseinrichtungen und damit auf ihre Financiers, und es wächst der Druck auf die sozialen Dienste. Jede Änderung der Anreizsysteme verändert das Verhalten der Akteure und impliziert neuen Bedarf.“
Eine Lösung des Kompetenzproblems fand bis dato nicht statt.
Ebenfalls bis dato unbekannt war die „geriatrische Rehabilitation“. Hintergrund ist auch hier klar das Fehlen gesetzlicher Bestimmungen
„Alt sein“ ist KEINE Krankheit, daher kann nach dem ASVG auch kein Versicherungsfall eintreten (ASVG; § 120. „[] Krankheit, das ist des regelwidrigen Körper- oder Geisteszustandes, der die Krankenbehandlung notwendig macht;“).
Sogar die stationäre Versorgung in einer AG/R oder RNS (siehe Versorgungsstrukturen) ist hier fraglich, da formell in Spitälern nur jene Fälle behandelt werden dürfen, die als Versicherungsfall gelten. Tritt kein Versicherungsfall ein, und wird ein Patient trotzdem stationär behandelt, könnten die Behandlungskosten über einen Regress vom Patienten eingehoben werden
„§133(2) Die Krankenbehandlung muß ausreichend und zweckmäßig sein, sie darf jedoch das Maß des Notwendigen nicht überschreiten. Durch die Krankenbehandlung sollen die Gesundheit, die Arbeitsfähigkeit und die Fähigkeit, für die lebenswichtigen persönlichen Bedürfnisse zu sorgen, nach Möglichkeit wiederhergestellt, gefestigt oder gebessert werden.“ Daher könnte eine „geriatrische Rehabilitation theoretisch erlaubt sein,
ABER „§ 134. (1) Die Krankenbehandlung wird während der Versicherung für die Dauer der Krankheit ohne zeitliche Begrenzung gewährt.“ Darüber hinaus liegt es im „pflichtgemäßen Ermessen“ (§ 154a. (1)) eine medizinische Rehabilitation – die eben eine geriatrische Rehabilitation ausschließt, da „Alt sein“ keine Krankheit ist – zu genehmigen.
„Alt sein“ begründet aber auch KEINEN Sozialfall, womit auch Sozialabteilungen für die „geriatrische Rehabilitation“ nicht zuständig sind. Braucht ein Patient geriatrische Rehabilitation, so stehen maximal die Strukturen der „Kurzzeitpflege“, der „ambulanten Pflege“ oder der „tagesklinischen Pflege“ zur Verfügung. Diese sind jedoch völlig unzureichend ausgebaut und mit hohen Selbstbehalten verbunden (siehe Versorgungsstrukturen)
Im Bereich der Geriatrischen Reha könnte, wenigstens formell, ein Durchbruch erzielt worden sein. Erstmals in der Geschichte der österreichischen Gesundheitspolitik wurden tertiärpräventive Maßnahmen (zur Pflegevermeidung) als gesetzlicher Anspruch angedacht.
Regierungsprogramm (S.56); Ziel: Pflegebedürftigkeit vermeiden; Maßnahmen: Zur Vermeidung von Pflegebedürftigkeit muss im Rahmen einer Rehabilitations-Gesamtstrategie sichergestellt werden, dass ab 2015 Rehabilitation für alle SeniorInnen von der Pensionsversicherung angeboten wird.
Noch Fehlen allerdings sowohl die Gesamtstrategie, als auch die Verankerung des Anspruchs im ASVG (s. „Mögliche politische Intention“).
Versorgungsstrukturen – Quantitäten und Qualitäten
Größenordung
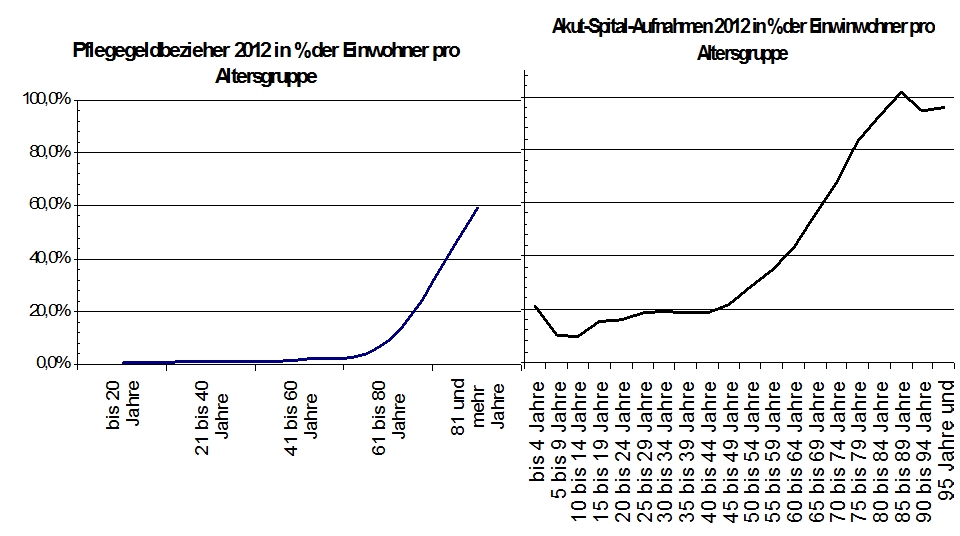
Um herauszufinden, wie groß der Bedarf für geriatrische Rehabilitation ist, muss man sich, wegen fehlender versorgungswissenschaftlicher Daten, über einen Umweg nähern, in dem man die Zahl der Pflegegeldbezieher und Daten der Spitalsentlassungen betrachtet.
QUELLE Statistik Austria – eigene Berechnungen, eigene Darstellung
Aktuell beziehen etwa 220.000 Österreicher, die mindestens 81 Jahre alt sind, Pflegegeld. Das sind fast 60% alle Einwohner dieser Alterskohorte. Aber nur 13.000 sind schwere Pflegefälle (Stufe 6 und 7).
QUELLE Statistik Austria – eigene Berechnungen, eigene Darstellung
Pfleglinge der Pflegestufen 1 bis 5, das sind über 200.000 Österreicher über 81, würden in unterschiedlichem Ausmaß, aber jedenfalls von tertiärpräventiven Maßnahmen der geriatrischen Medizin profitieren, was bedeutet, dass die Progression der Pflegebedürftigkeit verlangsamt, unnötige Spitalsaufnahmen vermieden und Lebensqualität steigen würde.
Bei min. 470.000 Spitalsaufnahmen von Patienten, die älter als 65 sind (das sind 35% der Spitalsaufnahmen in diese Alterskohorte) lassen die Entlassungsdiagnosen den Schluss zu, dass sie vermeidbar gewesen wären, weil sie nicht akut sind und durch extramurale Einrichtungen wohnortnäher versorgt hätten werden können, und/oder eigentlich keiner höchstspezialisierten stationären Versorgung in einem Akut-Spital bedürfen.
Solche Diagnosen sind Rücken- oder Gelenksschmerzen, Dehydrierung, Kreislaufschwäche, kleine Verletzungen etc. Diese Entlassungsdiagnosen deuten für sich stehend (also dem biologischen Krankheitsmodell entsprechend; s. Rehabilitation und Akutversorgung S.3 ) darauf hin, dass Patienten wohnortnäher, möglicherweise sogar in den eigenen vier Wänden (die auch in einem Pflegeheim sein können), versorgt hätten werden können, sofern die psychischen und sozialen Kontextfaktoren dies zugelassen hätten. Das wiederum bedeutet, dass eben zeitgerecht tertiärpräventive Maßnahmen nötig gewesen wären, um diese Kontextfaktoren so zu stärken, dass eben KEINE Spitalsaufnahme erfolgt oder erfolgen muss. Daher „verstecken“ sich hinter vielen der 470.00 Aufnahmen fehlversorgte geriatrische Patienten.
Die Entlassungsdaten der Statistik Austria differenzieren oberhalb der Altersgrenze 65 nicht weiter, wodurch nicht klar ist, wie hoch der Anteil der geriatrischen Patienten ist.
Die Hospitalisierungsrate der Bevölkerungsgruppe, die 80 Jahre und älter ist, beträgt knapp 100%. Das bedeutet, die 420.000 Österreicher, die 80 und älter sind, im Schnitt ein Mal pro Jahr in einem Akut-Spital liegen. Diese Hospitalisierungsrate ist atemberaubend hoch.
Damit ist anzunehmen, dass sehr viele der vermeidbaren Spitalsaufnahmen in diese Gruppe fallen. Jedenfalls kann man davon ausgehen, dass, sollte geriatrische Rehabilitation auch als tertiärpräventive Maßnahme betrachtet werden, diese 420.000 Patienten wenigstens einem geriatrischen Assessment unterzogen werden sollten.
Da sehr viele geriatrische Patienten in Spitälern behandelt werden, findet so was wie „geriatrische Rehabilitation“ jedenfalls statt – die Frage ist wo und mit welcher Qualität
Rehabilitationszentren (Gesundheitsbereich – Pensionsversicherung)
International ist die stationäre Rehabilitation gänzlich anders, inhaltlich viel offener und bedarfsorientierter organisiert. In Österreich geht es bei der Ausgestaltung der Rehabilitation vor allem um Kompetenzen und Einflusssphären von politischen Entscheidungsträgern.
Reha-Zentren in Österreich bieten ausschließlich „medizinische Rehabilitation an. Die „medizinische Rehabilitation“ (dieser Ausdruck ist juristisch wichtig, da er klar abgrenzend gegenüber sozialen Bereichen definiert ist) ist ausschließlich indikationsspezifisch erlaubt – Patienten müssen also VOR der Rehabilitation eine Akut-Krankheit durchlitten haben, die einer Rehabilitations-Indikations-Gruppe (RIG) zugeordnet werden kann, um dann die indikationsspezifische Rehabilitation bewilligt zu erhalten. Rehabilitation ist also NICHT teritärpräventiv angedacht und daher für die geriatrische Rehabilitation auch gar nicht ausgerichtet. Zudem ist Alt-Sein natürlich KEINE Indikation.
Im Rehabilitationsplan des Hauptverbandes ist ein ganzes Kapitel der Abgrenzung der Aufgabe der Pensionsversicherung gegenüber anderen – WEM? – Kostenträgern gewidmet. Unter anderem wird hier klar festgehalten, dass AG/R, RNS (s. „Akut-Spitäler“) NICHT Aufgabe der Sozialversicherung sind. Was die Verpflichtung betrifft, Rehabilitation für Pensionisten anzubieten, wird ebenfalls klar festgehalten, dass das nur nach Maßgabe der vorhandenen Ressourcen stattfinden kann, aber eben kein Rechtsanspruch besteht. Welche und wie viele Ressourcen bereit stehen, bestimmt die Pensionsversicherung weitgehend selbst. Und was multimorbide Patienten betrifft, so sind die Aufnahmekriterien in die Reha dermaßen formuliert, dass geriatrische Patienten kaum Chancen haben eine Reha zu erhalten.
Nichtsdestotrotz, geriatrische Patienten, die eine eindeutige Indikation für eine Rehabilitation und das Glück einer Bewilligung haben, werden wohl im Rahmen der „medizinischen Rehabilitation“ versorgt, und auch wenn ein heutiges Rehazentrum (v.a. der Personalschlüssel) nicht wirklich geeignet ist, „geriatrische Rehabilitation“ durchzuführen, wird sie in irgendeiner Form stattfinden – Klar ist jedoch, dass Patienten die bereits Pflegefälle sind, praktisch KEINE Bewilligung erhalten, da ihr „Reha-Potenzial“ zu gering für eine medizinische Rehabilitation ist.
In Summe wurden 2010 etwa 100.000 Patienten stationär rehabilitiert, wie viele davon „geriatrische Patienten“ waren, ist nicht bekannt.
Pflegeheime (Sozialbereich – Länder)
In Pflegeheimen werden zwei tertiärpräventive Angebote gestellt. Übergangspflege und Kurzzeitpflege: Beide Angebote stellen eine zeitlich begrenzte Aufnahme im Pflegeheim dar, wodurch sie sich maßgeblich vom Angebot der Dauer-Pflege unterscheiden.
Pflegeheime in Österreich werden, selbst bei einem öffentlichen Eigentümer, in der Regel betriebswirtschaftlich geführt. Um Vorhaltekosten so gering wie möglich zu halten, strebt ein Pflegeheim nach langfristiger Vollauslastung, die mit 100% definiert ist. Um diese Auslastung zu erreichen werden Wartezeiten der Pflegebedürftigen in Kauf genommen.
Für zeitlich begrenzte Aufnahmen im Rahmen tertiärpräventiver Angebote ist das Ansinnen einer 100%-Vollauslastung kontraproduktiv, da es selbst in Ländern mit ausgereifter Versorgungsforschung nicht gelingt, den Bedarf so gut zu antizipieren, dass es trotz Vollauslastung keine „Wartezeiten“ gibt.
„Wartezeiten“ sind aber vor allem dann ein Problem, wenn es darum geht, nach einem akutstationären Aufenthalt oder im Falle der Verschlechterung des Gesundheitszustandes eines Pflegebedürftigen, eine wohnortnahe geriatrische Rehabilitation anzubieten – kommt es hier zu Wartezeiten, wird sehr viel Rehabilitationspotential und oft die Chance, wieder ein selbstbestimmtes Leben zu führen, verspielt.
Gibt es in einem Pflegeheim ein tertiärpräventives Angebot, sind also Vorhalteleistungen nötig, die das Angebot jedoch verteuern. Können diese Kosten nicht auf den Pflegling überwälzt werden, wird es aus betriebswirtschaftlicher Notwendigkeit solange zu einer Kapazitätsreduktion kommen, bis eine tragfähige Auslastung garantiert ist – dann jedoch ist das Angebot NICHT bedarfsdeckend und geriatrische Patienten werden in andere Strukturen, und in Österreich vor allem in Akut-Spitäler, verdrängt.
Wenn es also überhaupt Kapazitäten für tertiärpräventive Angebote gibt, so sind diese in Regel für Kurzzeitpflege, um pflegenden Angehörigen Urlaub zu ermöglichen, reserviert – diese Leistung ist langfristig planbar (mit entsprechender Voranmeldefrist) und daher mit geringeren Vorhaltekosten verbunden.
Im Rahmen der Übergangspflege, die international als wohnortnahes rehabilitatives Angebot nach einem Spitalsaufenthalt definiert ist, sollte die Gesundheit geriatrischer Patienten wieder so hergestellt werden, dass Patienten wieder selbständig zu Hause leben können. Es geht also um „geriatrische Rehabilitation“, wie wenn auch nicht in der Intensität, wie sie in geriatrischen Reha-Zentren“ durchgeführt wird. Auch in Österreich wird die Übergangspflege gerne als „geriatrische Rehabilitation“ angepriesen, wenn man jedoch die Pflegeheime, die dieses Angebot stellen, betrachtet (eine österreichweite Qualitätsdefinition gibt es nicht), wird man feststellen, dass dort maximal „aktivierende Pflege“ mit ein bisschen Physio- und Ergotherapie angeboten wird – es gibt dort also definitiv KEINE geriatrische Rehabilitation, da weder im Spital noch im Pflegeheim ein „echtes“ geriatrisches Assessment durchgeführt wird. Zudem müssten verstärkt spezialisierte Ärzte, Psychologen und funktionelle Therapeuten eingesetzt werden, die jedoch nicht zur Verfügung stehen. Übergangspflege ist daher eher eine Remobilisation. Wie viele Patienten dieses Angebot, dass einen sehr hohen Selbstbehalt verlangt, wahrnehmen wird nicht strukturiert erfasst.
Kurzzeitpflege bedeutet international das temporäre Unterbringen von pflegebedürftigen Patienten, sei es um pflegende Angehörige zu entlasten, oder aber auch, um entweder den Patienten regelmäßig, im Sinne einer „geriatrischen Kur“, bzw. bei Verschlechterung des Zustandes, im Sinne einer geriatrischen Rehabilitation, wieder „aufzupeppen“. In Österreich ist allerdings der tertiärpräventive Grund für Kurzeitpflege NICHT üblich. Kurzzeitpflege wird hauptsächlich zur Entlastung Pflegender Angehöriger herangezogen. Ob er überhaupt erlaubt ist, Patienten unter tertiärpräventiven Aspekten aufzunehmen, das kann nicht klar festgestellt werden, da in jedem Bundesland, in jeder Gemeinde, ja bei jedem Träger eigene Regeln gelten. Dort wo er erlaubt ist, sind die Kosten wohl zu Gänze durch den Pflegling oder seine Angehörigen zu tragen. Wie viele geriatrische Patienten so versorgt werden, ist völlig unbekannt.
Grundsätzlich kann man festhalten, dass es keine aussagekräftigen Zahlen gibt, die zeigen, in welchem Grad Pflegeheime geriatrische Rehabilitation wahrnehmen. Es gibt noch nicht einmal Zahlen welche Strukturen bestehen. Im ÖSG wurde zwar vor Jahren beschlossen wenigstens die Zahl definierter Kurzzeitpflegeplätze zu erheben. Alleine es passierte nicht. Die einzige Zahl die österreichweit gemeldet wird ist die Zahl der Pflegeheimplätze. Es ist jedoch nicht falsch, anzunehmen, dass die Kapazitäten der tertiärpräventiven Angebote sehr gering sind und Österreichweit wohl nur wenige Tausend Patienten versorgt werden.
Akut-Spitäler (Gesundheitsbereich – Länder / 15a-Vereinbarung Bund)
In Akut-Spitälern gibt es zwei Angebote, die der „geriatrischen Rehabilitation“ zuzurechnen sind: Akut-Geriatrie/Remobilisation (AG/R) und Remobilisation/Nachsorge (RNS), die in gewisser weise komplementär sind. Sie stellen (mit einigen anderen Angeboten) einen Sonderbereich dar, der nicht leistungsorientiert honoriert wird, sondern für den Tagespauschalen erstattet werden. Der Grund für diese Art der Finanzierung ist der an sich nicht in ein Akut-Spital passende rehabilitative Charakter dieses Angebots.
Die AG/R ist ein klares Versorgungskonzept der „geriatrischen Rehabilitation“. Um der akuten Grunderkrankung geriatrischer Patienten gerecht zu werden, ist es nötig, dieses Angebot akutmedizinisch besser auszustatten, als eine „normale“ Rehabilitation, ohne jedoch den rehabilitativen Charakter des Angebots zu irritieren. International wurden solche Konzepte probiert und auch in den Regelbetrieb übernommen, allerdings befinden sich diese Einrichtungen stets räumlich getrennt von einem Akut-Spital, bzw. sind einer Rehabilitationseinrichtung zugeordnet. In Österreich werden diese Einrichtungen jedoch (fast) ausschließlich innerhalb von Akut-Spitälern betrieben. Seit 2006 bestehen klare Qualitäts- und Quantitätsvorgaben, die im ÖSG und dem LKF-Modell festgehalten sind.
Die AG/R in Österreich ist ein Konzept aus den ersten Jahren des 21 Jahrhunderts, als durch die Demographie immer mehr alte Menschen im Spital versorgt wurden, aber durch die Reform der Finanzierung (LKF – leistungsorientierte Krankenanstaltenfinanzierung, eingeführt 1997, löste die davor gültige Tagesfinanzierung ab) der Zeitdruck immer stärker stieg. Geriatrische Patienten konnten nach einer dringenden Akut-Aufnahme (v.a. post-OP) schlicht nicht in der Geschwindigkeit entlassen werden, wie das LKF-Modell (gibt mindest- und höchst- Verweildauern an) das vorsah.
Gleichzeitig war damals wie heute die Kompetenzzersplitterung so, dass ein patientenorientiertes Konzept nicht möglich wurde. Da die Pensionsversicherung sich nicht für zuständig erklärte, und die Krankenkassen sich die AG/R einfach nicht leisten konnten oder wollten, wurden die Akutspitäler, und damit (die Finanzierung über) Bund/Länder, beauftragt, ein solches Angebot innerhalb der Akut-Versorgung zu etablieren.
Ziel war es, Abteilungen vor allem der Inneren Medizin und der Neurologie umzuwidmen. Was jedoch nicht bedacht wurde, war, dass vor allem die Innere Medizin (aus ihr gingen die meisten AG/Rs hervor) ein echtes Akut-Fach ist. Von allen Abteilungen in den Spitälern sind die medizinisch notwendigen Akut-Aufnahmen am häufigsten auf den Abteilungen der Inneren Medizin, erst an zweiter Stelle folgen hier die Unfallabteilungen. An allen anderen Abteilungen überwiegen die elektiven, also geplanten Aufnahmen.
Aus diesem Grund waren weder die Kultur, noch die Personalausstattung, ja nicht einmal die räumlichen Voraussetzungen (z.B. ein Patientenspeiseraum – geriatrische Patienten sollen NICHT im Bett essen) geeignet, dieses Konzept umzusetzen – aus dem gleichen Grund wurden eben international AG/R-Konzepte entweder räumlich klar getrennt oder eben gleich einem Reha-Zentrum angegliedert – eine Vorgangsweise, die jedoch in Österreich auf Grund der Kompetenzlage NICHT möglich war.
Der quantitative Bedarf für AG/R Einrichtungen wurde anhand der Verweildauern geriatrischer Patienten, die weit über der im LKF-Modell festgelegten Obergrenze im Spital lagen, errechnet. Als Zielwert für den Bedarf wurden für 2010 3.700 Betten und für 2020 4.000 Betten über ganz Österreich errechnet, mit denen etwa 40.000 bis 45.000 geriatrische Patienten versorgt werden sollen.
2012 waren 1.557 Betten errichtet, in denen jedoch über 36.000 Patienten versorgt werden. Der Grund dafür liegt in der Verweildauer der Patienten, die statt wie angenommen bei 28 Tage nur bei etwa 15 Tagen liegt – womit die Frage der Umsetzung eines echten Rehabilitationskonzeptes gestellt werden kann!
Die RNS ist ein Konzept, das so international nicht bekannt ist. Am Ehesten ist es mit den Konzepten der Übergangspflege zu vergleichen, die international aber in der Regel in Pflegeheimen erfolgt. In Österreich ist es ein Angebot der Akut-Spitäler und seit 2006 über den ÖSG und das LKF-Modell definiert.
Historisch betrachtet, ist das Konzept der RNS eine politische Wunschvorstellung und resultiert aus den gleichen Gründen wie die AG/R. Durch die Demographie wurden immer mehr alte Menschen im Spital versorgt, die nach einer dringenden Akut-Aufnahme (v.a. post-OP) schlicht nicht in der Geschwindigkeit entlassen werden konnten, wie das Finanzierungsmodell das vorsah.
Warum es eine eigene RNS gab, statt die Dimensionen der AG/R zu vergrößern hängt damit zusammen, dass die fachlichen Treiber der AG/R keine „Abliege-Stationen“ wollten, sondern daran interessiert waren die Idee der geriatrischen Medizin endlich auch in Österreich voranzutreiben. Sie verwehrten sich erfolgreich, dass das AG/R-Konzept als echtes geriatrisches Rehabilitationsangebot durch die politischen Wunschvorstellungen, in Spitälern Übergangspflege anzubieten, verwässert wird (die Strukturqualitätskriterien, v.a im Personal, der RNS liegen deutlich unter denen der AG/R).
Um doch die vor allem geriatrische Patienten (die RNS ist NICHT auf geriatrische Patienten beschränkt!) aus dem LKF-Modell und den Akut-Stationen herauszuholen, wurde eben die RNS „erfunden“. Anfangs hießen die Betten (Grundlage der Kapazitätsberechnung) der RNS noch „medizinische Pflegebetten“, ein Hinweis auf den Charakter der Entstehung.
Im Grunde ist also die RNS eine typisch Österreichische Kompromisslösung. Dort wo Spitäler ihre Patienten nicht loswerden, weil die nachsorgenden Kapazitäten nicht adäquat ausgestattet sind, werden RNS-Einheiten errichtet, die, obwohl fachlich falsch, weil eben NICHT wohnortnah, jene Übergangspflege anbieten, die sonst Pflegeheime anbieten sollten oder aber eben jene Zeit überbrücken, bis dem Patienten ein Rehabilitationsplatz zusteht.
Der quantitative Bedarf für RNS Einrichtungen wurde ursprünglich anhand der unterschiedlichen Verweildauern alter im vergleich zu jungen Patienten errechnet. Die Differenz der Verweildauer wurde als „nicht der Akut-Behandlung“ zurechenbare Verweildauer festgehalten, die auch auf einer anderen, rehabilitativ agierenden, Einheit abgearbeitet werden kann – den medizinischen Pflegebetten, die in einem geeigneten Rahmen zu errichten sind. Sie sollten, analog der AG/R wesentlich aus Umwidmung von Abteilungen der Inneren Medizin entstehen.
Der Terminus „medizinischen Pflegebetten“ verschwand im Laufe der Jahre, ebenso wie die Berechnungsgrundlage – nach welchem Algorithmus im ÖSG 2012 die Kapazitäten errechnet werden ist ein Geheimnis, allerdings war es das auch 2006 – weil es zwischen Bund und Ländern nie Konsens über dieses Angebot oder auch den Bedarf gab.
Im ÖSG 2006 wurde der Bedarf an medizinischen Pflegebetten mit ca. 4.000 etwas höher, wie der der AG/R, ausgewiesen, allerdings betrug die angenommene Verweildauer im Schnitt nur 14 Tage (! Das ist die Zeit, die aktuell in der AG/R erreicht wird), weshalb etwa 100.000 geriatrische Patienten versorgt hätten werden sollen.
2012 gab es 188 gemeldete RNS-Betten, in denen 3.607 Patienten versorgt wurden und mit 16 Tagen durchschnittlicher Verweildauer länger behandelt werden, als in einer AG/R.
Die Umsetzung dieser Konzepte – wie wenn auch fixiert, ist 8 Jahre nach der Einführung mehr als schleppend. Die RNS wurde nur in Teilen Vorarlbergs und Niederösterreich umgesetzt, die AGR hingegen wurde in sechs Bundesländer umgesetzt, nicht jedoch in Niederösterreich Vorarlberg und Burgendland, wobei eine Flächendeckende Versorgung auch dort nicht gegeben ist wo es zur Einführung kam. Und so haben viele Patienten deswegen keine Versorgung, weil in Ihrer Region das Angebot schlicht nicht besteht. Im Burgenland wurde im Übrigen keines der beiden eigentlich komplementären Angebote eingerichtet – wo also, wenn überhaupt geriatrische Rehabilitation stattfindet, ist unbekannt.
Bedarfsdeckung
Grundsätzlich ist das Angebot, selbst wenn man die qualitativen Aspekte außer Acht lässt, in allen Versorgungsstrukturen bei weitem NICHT bedarfsdeckend. Von den mind. 400.000 potentiell geriatrischen Patienten, die in einem Spital versorgt werden und einem geriatrischen Assessment unterzogen werden sollten, wird nur ein Bruchteil ein solches erhalten. Von den min. 200.000, die von einer tertiärpräventiven geriatrischen Reha profitieren würden, erhalten wenn überhaupt wohl kaum mehr als 100.000 eine rehabilitative Versorgung – und von diesen sind es wohl nicht einmal 50.000, deren Versorgung adäquat ist. Dementsprechend werden jährlich min. 350.000 geriatrische Patienten fehlversorgt – zumeist in Akut-Spitälern, in denen sie deswegen aufgenommen werden müssen, weil tertiärpräventive Maßnahmen NICHT umgesetzt werden.
Grund für diese Fehlversorgung liegt klar in der Fragmentierung der Kompetenzen, die eine langfristige Betreuung immer weniger zulässt und besonders für Patienten mit chronischen Einschränkungen oder Krankheiten versagt.
Auf das oft zitierte Healthy-Ageing kann man sich in Österreich daher auch nicht verlassen, bzw. wird es nicht über die Präventionsschiene, sondern nur über die viel teurere Kurationsschiene eintreten können.
Mögliche politische Intention
Betrachtet man das Regierungsvorhaben, könnte im Bereich der Geriatrischen Reha wenigstens formell, ein Durchbruch erzielt worden sein. Erstmals in der Geschichte der österreichischen Gesundheitspolitik wurden tertiärpräventive Maßnahmen (zur Pflegevermeidung) als gesetzlicher Anspruch angedacht.
Regierungsprogramm (S.56); Ziel: Pflegebedürftigkeit vermeiden; Maßnahmen: Zur Vermeidung von Pflegebedürftigkeit muss im Rahmen einer Rehabilitations-Gesamtstrategie sichergestellt werden, dass ab 2015 Rehabilitation für alle SeniorInnen von der Pensionsversicherung angeboten wird.
Auf den ersten Blick ist diese Entwicklung sehr zu begrüßen, allerdings fällt auf den zweiten Blick auf, dass diese Formulierung sehr schwammig ist:
Einerseits wird von „Pflegebedürftigkeit vermeiden“ gesprochen – damit ist definitiv die Absicht zu erkennen, dass die Rehabilitation in Ihrer tertiärpräventiven Rolle eingeführt werden soll – also als „geriatrische Rehabilitation“
Andererseits wird dann davon gesprochen, dass die Rehabilitation für alle SeniorInnen angeboten werden soll. Damit wird angedeutet, dass der Zugang zur Rehabilitation, so wie sie heute besteht, also als „medizinische Rehabilitation“ verändert werden soll. Hinkünftig soll also nicht mehr die Krankenkasse, sondern eben die Pensionsversicherung für die Rehabilitation der SeniorInnen zuständig sein.
Nicht erwähnt wird, ob es sich bei dem Angebot um eines für „geriatrische Patienten“ handelt. Einzig die „Rehabilitations-Gesamtstrategie“ deutet darauf hin, dass vielleicht auch am grundsätzlichen Angebot der PVA etwas geändert werden könnte – es also neben der indikationsspezifischen medizinischen Rehabilitation eine geriatrische Rehabilitation geben könnte. Andererseits war die Einführung, also die Angebotserweiterung, der onkologischen Reha ein jahrelanger Prozess, und die Psychosomatische Rehabilitation ist bis heute nicht im Angebot. Warum soll es hier also schneller gehen?
Es ist damit NICHT klar ob weiterhin nur „medizinische Rehabilitation“ als Angebot bestehen bleibt, die sich von der „geriatrischen Rehabilitation“ jedoch maßgeblich unterscheidet. Ziel der „geriatrischen Rehabilitation“ ist es, generell die Pflegebedürftigkeit die durch das Altern eintritt, zu vermeiden, „medizinische Rehabilitation“ ist es, nach einer bestimmten Erkrankung die Pflegebedürftigkeit zu vermeiden. „Geriatrische Rehabilitation“ im Rahmen der „medizinischen Rehabilitation“ kommt IMMER zu spät.
Klar ist, dass die Zahl der unter- und fehlversorgten geriatrischen Patienten, die allesamt SeniorInnen, also Pensionisten, sind, sehr groß ist, weil es eben zu keinerlei sinnvoller Zusammenarbeit und Kompetenzbereinigung im Bereich der Tertiärprävention und geriatrischen Medizin kam. Der Ausbau der Strukturen ist somit qualitativ und quantitativ völlig unzureichend geschehen, und die Verdrängung in die Akutspitäler wurde immer mehr die „Methode der Wahl“.
Klar ist nun aber, dass die Spitäler an ihre Kapazitätsgrenzen (v.a. personell) gestoßen sind. Eine Zunahme an Aufnahmen ist nicht mehr möglich, wodurch es (unkontrolliert?) zu einer Verdrängung der vermeidbaren Aufnahmen aus den Spitälern kommen muss. Geriatrische Patienten sind hier, sowohl medizinisch als auch betriebswirtschaftlich, sicher jene, die als erstes vermieden werden.
Gefördert wird dieser Prozess dadurch, dass die politischen Entscheidungsträger der Spitäler in den Bundesländern versuchen müssen ihr Kostenwachstum zu dämpfen, womit eine „Kostenverlagerung“ in andere Bereiche wünschenswert ist. Eine Verlagerung der Kosten in den Sozialbereich (Pflege) ist keine Option, da dieser finanziell wieder von den Bundesländern verantwortet werden muss. Bleibt also der indirekt durch Bundesgelder finanzierte Rehabilitationsbereich der PVA.
Die Konzepte der AG/R und der RNS wurden nie wirklich umgesetzt, ein sukzessiver Rückzug aus diesen Angeboten (ähnlich wie das schon in der Neuro-Rehabilitation vor einigen Jahren passierte) würde den Spitalserhaltern also sehr gut in diese Strategie passen.
Damit ergeben sich mehrere politische Interpretationsmöglichkeiten
Optimistische Variante: Die Bundespolitiker haben erkannt, dass alte Menschen wegen des fehlenden Angebots in der Tertiärprävention mehr leiden und früher sterben müssen, als nötig. Zudem haben sie erkannt, dass eine vernünftige tertiärpräventive Strategie in der geriatrischen Medizin nur klappt, wenn weder die Bundesländer, noch die Krankenkassen die Umsetzung vornehmen. Zudem mussten sie einen Weg suchen, über den „frisches“ Geld fließen kann, ohne damit nur die Spitäler oder Krankenkassen zu finanzieren, sondern das wirklich bei den Patienten ankommt. Daher wurde die PVA beauftragt, die geriatrische Rehabilitation zu organisieren.
realistische Variante: Die Bundesländer haben erkannt, dass es das einfachste ist, Kosten zu sparen ohne Spitäler sperren oder Personal entlassen zu müssen, wenn sie geriatrische Patienten aus den Spitälern verdrängen. Deswegen wurde durch ihre Vertreter bei den Regierungsverhandlungen der obige Absatz hineinreklamiert – Allerdings gibt es weder Ideen noch Pläne, wie das gehen soll, wichtig ist nur, dass am Ende geriatrische Patienten in Rehabilitationszentren abgeschoben werden können. (mmn ist das zwar ziemlich populistisch und unredlich – aber den Patienten könnte es helfen)
Pessimistische Variante: Die Zahl der Pensionisten, die Reha brauchen ist mittlerweile sehr hoch und wird weiter wachsen. Der Spießrutenlauf zur Bewilligung wird zunehmend zu einem politischen Problem, das immer öfter auch in den Medien aufgenommen wird. Die Menschen begreifen langsam, dass Pensionisten bei uns KEINEN Anspruch auf Rehabilitation haben. Um Kritikern den Wind aus den Segeln zu nehmen wird eine „Reparatur“ des derzeitigen System der Bewilligung über das „pflichtgemäße Ermessen“ angekündigt – an eine Umsetzung glaubt niemand.
[i] Gut behandeln heißt, richtige Leistung (Diagnose, Intervention, …) vorzunehmen, Gut versorgt heißt, der richtige Patient ist zur richtigen Zeit beim richtigen Arzt (Versorgung ermöglicht die Behandlung)